Pasaron el temido enero y febrero, cuando se suponía que el pico de infección de la gripe A podría haber alcanzado su máximo nivel de agresividad y mortalidad; pero, afortunadamente, el virus ha resultado ser cobardón y extremadamente débil al invierno. Todo parece indicar que con la estación (aunque se resiste a terminar este año) hemos finalizado la tan temida pandemia con unos resultados favorables –aunque una sola muerte representa ya de por sí una tragedia- para la raza humana.
Aun así, y a pesar de que las campañas de intoxicación le han quitado importancia al virus y han situado toda la carga contra los malvados laboratorios, nadie se acuerda de otros aspectos: ni de la responsabilidad de la OMS, que obvió comunicar el primer contagio; ni de la deslocalización de la producción de cerdo en EEUU; ni de la falta de información sobre el contagio, que ha vuelto a poner de manifiesto la existencia del primeros y terceros mundos; ni de otros argumentos que podrían poner el dedo acusador sobre los políticos. La pandemia de gripe A ha dejado numerosas experiencias de las que deberíamos de aprender.
La primera de ellas, y de lo que nadie parece estar interesado en informar ahora, es que aunque hayamos sobrevivido al H1N1, como antes también lo hicimos a su primo conocido como gripe aviar, los virus mutan, y vendrán otros -declarados pandemias o no- ante los que tendremos que reaccionar. Del mismo modo que cada año combatimos un nuevo tipo de gripe, a la gripe A le sucederán otras, y eso es tan inevitable como lo es respirar para seguir viviendo.
El segundo, y no menos importante, es analizar la falta de capacidad de trabajo de manera coordinada por parte de las autoridades sanitarias de todos los países ante una pandemia, (cada nación ha adoptado su propia receta y, por ello, los cuadros de mortalidad reflejan resultados dispares), la necesidad de mejorar los sistemas de control y alerta y, sobre todo, el uso adecuado de los antivirales.
El HIN1 ha sacado a relucir las vergüenzas de la política sanitaria y vuelto a poner sobre la mesa un viejo debate en la comunidad médica: la necesidad o no -y el momento preciso- de prescribir el oseltamivir (un medicamento antiviral, también conocido como Tamiflu) para combatir la enfermedad. La administración masiva de este antiviral podría, en principio, incrementar la aparición de virus resistentes al mismo (fruto de las mutaciones espontáneas que se producen por azar, aunque combaten los efectos del fármaco), y por lo tanto, dejarnos desprotegidos ante hipotéticos nuevos ataques. De hecho, la frecuencia de virus resistentes al oseltamivir se ha incrementado en un 11% después de mayo de 2008 en aquellas zonas donde fue ampliamente prescrito.
Es decir, el dilema al que se enfrenta cualquier administración radica en acabar con la infección tras detectarse los primeros casos aplicando este tratamiento de manera masiva y preventiva, o por el contrario, esperamos a que se declare la pandemia o contagio colectivo para aplicar el Tamiflu, y evitar de este modo que surjan antes las mutaciones del virus.
Cuanto antes entren en contacto con el antiviral, la cantidad de virus se verá incrementada, porque solo los virus resistentes (que siempre aparecen por azar antes de la exposición al antiviral) sobreviven y se multiplican dentro de pacientes tratados con el fármaco.
Ambas opciones dividen a la comunidad científica y cuentan con fervientes defensores y detractores. Pero la cuestión no es baladí, porque optar por una u otra ha derivado en una tabla donde las autoridades sanitarias de algunos países de la UE han hecho descender los cuadros de mortalidad por la gripe A al abordar un tratamiento preventivo, mientras que otras – más conservadoras- han tenido que soportar un cuadro de mortalidad más alto:
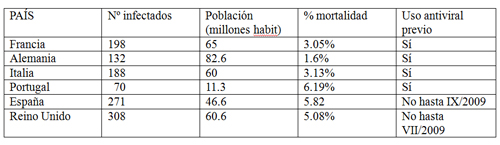
Entre optar por preservar la vida en el presente o evitar hipotéticos nuevos y más furibundos virus avanzado el tiempo, los datos epidemiológicos derivados del cuadro sobre la pandemia de gripe A parecen apoyar tres afirmaciones, que deberían de ser la norma de cara al futuro: el tratamiento antiviral debe iniciarse tan pronto como sea posible, debe generalizarse justo en el comienzo de una pandemia de gripe y debe combinar el uso de dos medicamentos antivirales de forma simultánea, con base genética para la resistencia a diferentes virus (por ejemplo, oseltamivir y zanamivir).
Y hablamos de resistencia a dos medicamentos, porque la probabilidad de que aparezca una mutación resistente a un retroviral es pequeña, pero que se desarrolle una que muestre resistencia a la acción de dos es bastante menor, y de ahí la indicación de duplicar el tratamiento.
Independientemente de la gravedad de la pandemia en los países analizados en el gráfico (y cuyos resultados podrían asimilarse a cualquier otro que hubiera actuado de modo similar), los datos recogidos sugieren como principal evidencia que el mejor factor de protección y prevención es iniciar pronto el tratamiento. Y es así porque frena las posibilidades de contagio, y por lo tanto, evita que la enfermedad se propague.
Del mismo modo, y sobre el tratamiento generalizado con los antivirales, los estudios genéticos realizados sobre las mutaciones de los virus han demostrado que las células resistentes surgieron antes de la exposición al fármaco y nunca como respuesta a su ingesta. Es decir, que no hay relación causa-efecto en su aparición y, por lo tanto, su prescripción no lleva aparejada su nacimiento. Los retrasos en la aplicación de los tratamientos, ya que podría aumentar la frecuencia de virus resistentes a oseltamivir, no son compatibles con la teoría genética de poblaciones (teoría matemática que ha demostrado que existe una frecuencia en los genes de las poblaciones que se repite de manera mimética, y por lo tanto nos puede llegar a predecir cómo y cuándo van a producirse cambios genéticos en las poblaciones, ya sea de personas, de microorganismos o de virus).
Asimismo, los análisis han demostrado que estas mutaciones surgidas de forma espontánea han tenido un índice de supervivencia nulo: las mutaciones han desaparecido por un sencillo proceso de selección natural. Para estudiar todos los matices del problema, hay que hablar de los inconvenientes del tratamiento masivo de los casos de gripe. Son dos: el coste y los efectos adversos del fármaco. En cuanto al coste, hay que decir que en el caso español, todos los fármacos estaban ya adquiridos con anterioridad, debido a la alerta por gripe aviar.
Con referencia a los efectos adversos, hay que decir que acabarían apareciendo algunos estadísticamente raros si se hiciera un uso masivo del fármaco. Los más frecuentes son las molestias digestivas. Entre los efectos infrecuentes, pero que hay que vigilar, estarían la irritabilidad o el trastorno del estado de ánimo, por eso todos los pacientes tratados deben ser vigilados por su médico. Este, como tantos otros, no es un tratamiento de venta libre en farmacia, sino que debe ser prescrito por un médico.
La recomendación de la OMS fue clara y sopesaba todos estos aspectos. Ante un caso de nueva gripe existe un período de ventana en el que el tratamiento puede ser eficaz. Los pacientes con algún factor de riesgo (obesidad, embarazadas, asma, enfermos de corazón, etc.) deben recibir el tratamiento lo antes posible. Para los demás, deberíamos reevaluarlos a las 48 horas, para decidir si darles el fármaco. Si el paciente no comienza a mejorar, entonces debemos tratarlo.
En España se ignoró sistemáticamente esta recomendación y la mayoría de los pacientes recibían el tratamiento sólo si llegaban a ingresar en el hospital, con frecuencia varios días después del inicio de los síntomas. A los pacientes con factores de riesgo se les empezó a ofrecer el fármaco en atención primaria o urgencias hospitalarias (sin mucho entusiasmo) hacia noviembre de 2009.
Además de los antivirales, hay que recordar que se fabricaron vacunas útiles y seguras, que sufrieron una extraordinaria campaña de desprestigio, promovida principalmente desde Internet. El resultado fue que, ante una pandemia de resultados inicialmente imprevisibles, millones de personas en toda Europa (muchos en España) dejaron de vacunarse por un temor irracional.
La OMS tiene la última palabra, pero los datos analizados no tienen discusión alguna: nunca dejaremos de estar expuestos a nuevas pandemias, pero sí podremos enfrentarnos en mejores condiciones si utilizamos bien los tratamientos y las vacunas. La mejor campaña no consiste en encender las luces de alarma sino en abrir la despensa de los antivirales y administrarlos con responsabilidad en lugar de acapararlos y realizar grandilocuentes declaraciones públicas (ver estudio completo), así como promover decididamente la vacunación.